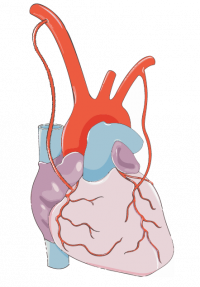
Le Centre Cardio-thoracique de Monaco accueille les patients atteints de coronaropathies et met à leur disposition toutes les possibilités thérapeutiques actuelles médicales, de cardiologie interventionnelle, de chirurgie après discussion et décision en staff médico-chirurgical selon la thérapeutique la mieux adaptée à chaque patient à un instant donné.
Quels en sont les symptômes ? Quelles en sont les causes ? Comment se diagnostiquent-elles ? Quels sont les traitements envisageables ?
Qu’est-ce que la coronaropathie ?
La maladie des artères coronaires ou coronaropathie est une maladie des artères du cœur (coronaires) qui se rétrécissent (sténose) et qui vient diminuer l’afflux de sang vers le muscle cardiaque (myocarde). Cette coronaropathie est soumise au facteur de risque de l’athérosclérose.

Les symptômes de la maladie des coronaires
Les symptômes d’insuffisance coronarienne varient d’une personne à l’autre mais les plus courants sont :
- gêne ou douleur dans la poitrine (angor) à type d’étau, de brûlures
- douleur dans l’épaule ou dans le bras ou dans la mâchoire
- difficultés à respirer – essoufflement
- fatigue extrême à l’effort
Les femmes peuvent éprouver une douleur thoracique atypique, qui peut prendre un aspect de troubles digestifs. Elle peut être fugace ou vive et ressentie dans l’abdomen, dans le dos ou dans le bras. Des nausées et des douleurs dorsales ou maxillaires peuvent également, chez les femmes, annoncer une crise cardiaque.
Les facteurs de risque
Un certain durcissement des artères se produit avec l’âge. Cependant, certains facteurs de risque peuvent accélérer le processus :
- L’âge (plus de 45 ans pour les hommes et plus de 55 ans pour les femmes)
- Des antécédents familiaux de pathologies cardiaques
- Le tabagisme
- L’hypertension
- Un taux élevé de « mauvais » cholestérol LDL et un faible taux de » bon » cholestérol HDL
- Certaines maladies, comme le diabète
- Le surpoids ou l’obésité
- Le manque d’exercice
- Le stress
Le diagnostic
Le Centre Cardio-thoracique dispose d’un plateau technique de dernière génération pour un dépistage et un diagnostic complet de la maladie. Les examens les plus courants sont :
Qu’est-ce qu’un électrocardiogramme d’effort ?
Un électrocardiogramme (ECG) d’effort, ou épreuve d’effort, enregistre la réaction du cœur au cours d’un exercice physique soutenu, en marchant sur un tapis roulant ou en pédalant sur un vélo statique. Le patient accomplit un effort progressif et bien défini, en fonction de son âge et sous contrôle médical. Un électrocardiogramme est enregistré ainsi qu’une prise permanente de la tension artérielle.
Il sert à mesurer l’activité électrique du cœur, la pression artérielle et le rythme cardiaque. Le cardiologue peut ainsi analyser l’impact de l’effort sur le fonctionnement de votre cœur et déceler d’éventuelles pathologies.
Pourquoi faire ce test ?
Selon les personnes, le test d’effort a plusieurs objectifs :
- Déterminer la cause de douleurs thoraciques
- Après un infarctus du myocarde(ou « crise cardiaque »), surveiller le fonctionnement du cœur et déterminer la quantité d’effort ou d’activité physique faisable sans risque
- Suivre l’évolution d’une maladie cardiaque
- Surveiller le sujet qui a des facteurs de risques cardiovasculaires, le sportif de haut niveau ou le sujet sportif de plus de 55 ans.
Comment se préparer à l’épreuve d’effort ?
- Ne pas rester pas à jeun. Manger normalement, sachant que la dernière prise de nourriture doit avoir lieu deux à trois heures avant le début du test ;
- Si un traitement est suivi, prendre ses médicaments comme d’habitude (sauf avis médical) ;
- Ne pas fumer pas dans l’heure précédant l’examen et dans l’heure qui suit;
- Choisir des vêtements et chaussures confortables, permettant de marcher ou pédaler rapidement et sans gêne. S’habiller de façon à pouvoir enlever facilement le haut de sa tenue.
Déroulement : comment se passe le test d’effort ?
- Il est habituellement effectué en clinique ou à l’hôpital et consiste à réaliser des exercices physiques de plus en plus intenses, jusqu’à l’apparition d’une fatigue.
- Il dure entre 15 à 20 minutes.
- Conduit par un cardiologue, assisté d’un(e) infirmier(e), le test d’effort se déroule en trois étapes.
1. L’entretien
L’entretien avec le médecin porte sur les antécédents familiaux et sur les risques cardiovasculaires liés à la consommation de tabac, à la présence de diabète, de cholestérol, d’hypertension, voire d’obésité.
2. L’examen clinique
Avant le test, un examen clinique est pratiqué : écoute du cœur, auscultation des poumons, fréquence cardiaque et tension artérielle.
3. Le test
L’épreuve d’effort dure généralement 15 minutes. Elle se pratique dans une pièce fraîche (18 à 20°C). Elle se déroule par paliers de progression (toutes les 2 ou 3 minutes) : l’accélération du tapis de course ou la résistance du vélo est augmentée toutes les 3 minutes en moyenne. Le test est interrompu en cas d’épuisement ou d’essoufflement important, d’atteinte de la fréquence cardiaque maximale théorique, de tension artérielle trop élevée, de trouble du rythme cardiaque ou de malaise.
Parallèlement, le rythme cardiaque, l’activité électrique du cœur et la tension artérielle sont enregistrés régulièrement, grâce aux petites électrodes autocollantes fixées sur la poitrine.
Pendant toute la durée des exercices, il est nécessaire de signalez tout symptôme anormal éventuel (sensation d’inconfort, douleur thoracique, oppression, essoufflement, fatigue importante, battements anormaux du cœur, etc…).
Pour une bonne fiabilité des résultats, le test d’effort se poursuit habituellement jusqu’à ce que le cœur batte aussi vite que possible (selon l’âge et l’état de santé du sujet). C’est pourquoi il faut essayer de maintenir l’effort jusqu’à ce qu’une fatigue apparaisse.
4. Après le test : la récupération
Une fois le test d’effort terminé, il faut continuer à marcher ou à pédaler tranquillement pendant quelques minutes, afin de faciliter la récupération. Une phase de repos complet peut être nécessaire.
Parallèlement, le cardiologue continue de mesurer le rythme cardiaque, l’activité électrique du cœur et la tension artérielle. Cette surveillance se poursuit jusqu’au retour des valeurs normales (mesurées au repos).
Contre-indications
Le test d’effort est déconseillé en cas :
- d’infarctus du myocarde récent,
- d’angine de poitrine instable,
- d’hypertension artérielle,
- d’endocardite,
- de myocardite,
- de péricardite,
- d’insuffisance respiratoire,
- d’arthrose,
- de tendinite.
Plus rapide et plus performant que les précédents scanners, le Naeotom Alpha (Siemens Healthineers), avec la spécificité du comptage photonique, permet une définition et une analyse beaucoup plus fine des artères coronaires, avec une irradiation moindre.
Pourquoi passer un scanner cardiaque ?
Comment se déroule l’examen ?
Quels en sont les risques éventuels ?
Elle étudie l’irrigation du muscle cardiaque en reproduisant les conditions d’un effort (Adénosine) et elle permet de visualiser les zones viables et non viables du muscle cardiaque (Gadolinium).
Cet examen se pratique par une ponction soit dans l’artère radiale (au niveau du poignet), soit dans l’artère fémorale (au pli de l’aine).
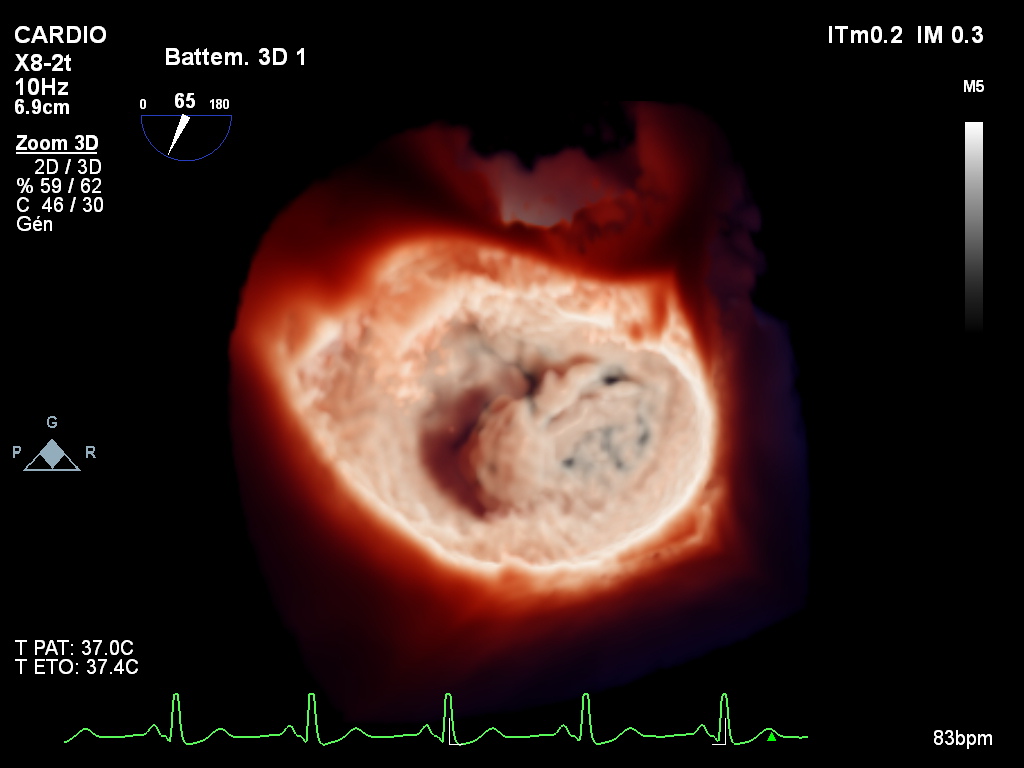
Elle permet de visualiser les rétrécissements et les occlusions des artères.
Complétée par l’étude de la réserve fonctionnelle (FFR), elle peut évaluer si une sténose coronaire entraine une diminution de l’irrigation sanguine du muscle cardiaque.
D’autres examens peuvent être effectués, comme :
- Un électrocardiogramme (ECG)
- Une scintigraphie cardiaque
- Une angiographie
- Une échographie intravasculaire
- Des radios
- Des tests sanguins
Urgence cardiaque : un parcours de soins optimal
Importance de la coordination entre professionnels
Témoignage d’un homme actif, sans antécédent cardiologique, subitement victime d’un infarctus après sa séance de sport et pris en charge au CCM.
Une vie sauvée, une vie qui a changé. Surveillez la santé de votre cœur !
Les traitements de la coronaropathie
Outre une prise en charge médicamenteuse et une hygiène de vie stricte, des actes chirurgicaux peuvent également être réalisés pour améliorer l’irrigation du cœur.
Traitement médical et règles hygiéno-diététiques
Réalisée sous anesthésie locale, dans une salle de cardiologie interventionnelle hybride stérile, elle consiste à dilater l’artère rétrécie à l’aide d’un ballonnet et à y introduire le plus fréquemment une endoprothèse (stent) par l’artère radiale au poignet ou l’artère fémorale au pli de l’aine.
Qu’est-ce qu’une angioplastie ?
Au fil du temps, des dépôts de graisse peuvent s’accumuler sur la paroi des artères. Ces plaques, appelées athérome, sont constituées de cholestérol, de tissu fibreux et de cellules inflammatoires. Elles obstruent petit à petit la lumière vasculaire et ralentissent l’écoulement sanguin.
Si une artère coronaire est touchée par ce phénomène, cela peut perturber la circulation sanguine en direction du cœur. Les apports en oxygène ne sont alors plus suffisants. Cela peut provoquer une angine de poitrine*, ou en cas d’occlusion totale brutale, un infarctus du myocarde.
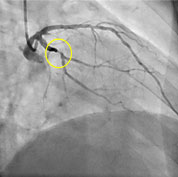
L’angioplastie coronaire est une technique qui permet de rouvrir les artères du cœur (artères coronaires) rétrécies ou obstruées, permettant ainsi de rétablir la circulation sanguine vers le cœur.
C’est un acte invasif réalisé par un cardiologue interventionnel car elle nécessite l’introduction d’une petite sonde (ou cathéter) dans une artère soit au niveau du poignet (artère radiale), soit au pli de l’aine (artère fémorale).
Dans la plupart des cas une endoprothèse coronaire ou stent est mis en place pour permettre une bonne cicatrisation de l’artère et éviter l’apparition rapide d’un nouveau rétrécissement.
Elle peut être pratiquée de façon programmée ou en urgence en cas de syndrome coronarien aïgu.
*L’angine de poitrine, ou angor, désigne une douleur thoracique qui apparaît généralement pendant un effort, un stress ou même au repos.
Angio signifie « qui intéresse un vaisseau sanguin » et plastie signifie « réparation ».
A quoi sert-elle ?
L’angioplastie permet de rétablir un flux sanguin normal dans l’artère coronaire pour assurer une perfusion optimale du muscle cardiaque, en dilatant un rétrécissement coronaire.
Les rétrécissements des artères coronaires, identifiés et parfaitement localisés par coronarographie, peuvent être traités par angioplastie grâce à des ballonnets gonflables avec, la plupart du temps, pose d’une endoprothèse appelée stent.
L’angioplastie coronaire est indiquée prioritairement dans le cas de syndrome coronaire aigu, c’est-à-dire une angine de poitrine instable afin d’éviter l’évolution vers l’infarctus du myocarde, ou au cours de l’infarctus aigu du myocarde (pour désobstruer l’artère occluse dans un délai idéal de 3 heures après le début des symptômes) ou en cas d’échec de la thrombolyse (moyen médicamenteux pour déboucher l’artère).
Elle est aussi indiquée dans la maladie coronaire stable après discussion avec le cardiologue et après évaluation individuelle des bénéfices attendus et des risques encourus pour le patient.
Comment se déroule l’intervention ?
Comme la coronarographie qu’elle va compléter, l’angioplastie coronaire nécessite une préparation médicale. Un bilan sanguin est demandé pour évaluer la coagulation, la numération formule sanguine (à la recherche d’une anémie, de signe d’infection, d’un nombre de plaquettes anormal…) et la fonction rénale.
Le patient doit être traité par des médicaments antiagrégants comme l’aspirine et d’autres médicaments spécifiques de la maladie coronaire, lors de l’intervention ou avant l’intervention.
Elle s’effectue dans une salle de cardiologie interventionnelle, sous anesthésie locale. Elle peut être réalisée en ambulatoire ou au cours d’une courte hospitalisation de 24 heures.
Le cardiologue interventionnel introduit un tube flexible creux (cathéter) le plus souvent à partir de l’artère radiale (artère du poignet) ou au niveau de l’artère fémorale (aine). La technique consiste alors à amener, dans l’artère malade, un petit ballonnet gonflable au niveau de la zone rétrécie, bien identifiée par un produit de contraste injecté par le cathéter.
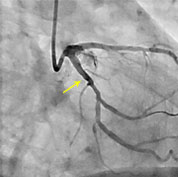
Une fois bien positionné, le ballonnet est gonflé durant quelques secondes pour écraser la plaque d’athérome et agrandir le diamètre de l’artère. La disparition du rétrécissement est alors contrôlée par une nouvelle injection de produit de contraste dans l’artère traitée. Il est ensuite dégonflé pour rouvrir la voie de la circulation sanguine et rétablir le flux.
Pose d’un stent
Dans 90 % des cas, ce geste complète l’angioplastie. Un stent est une sorte de mini-ressort que l’on introduit dans l’artère pour éviter qu’elle se rebouche. L’intérêt de cette solution est de maintenir l’artère ouverte grâce au ressort qui reste en place alors que le ballonnet est retiré.
Les cardiologues disposent désormais de stents dit actifs, enrobés de médicaments inhibant la prolifération cellulaire au contact des barreaux métalliques du stent et donc réduisant les risques de re-sténose, c’est-à-dire de nouvelle obstruction de l’artère malgré la présence du stent.
Quels sont les risques d’une angioplastie ?
Grâce au perfectionnement du matériel et des équipes médicales, les risques liés à l’angioplastie coronaire ont été drastiquement diminués. Cette intervention demeure toutefois un traitement “invasif”.
Un certain nombre de complications sont susceptibles de survenir lors de l’angioplastie ou dans ses suites immédiates.
Complications allergiques : Le plus souvent liées à l’utilisation de produit de contraste iodé ou d’anesthésique local. Si des manifestations allergiques ont déjà auparavant été observées, il faut en informer les médecins cardiologues et anesthésistes.
Complications au niveau du point de ponction : La complication la plus commune est un petit hématome qui se traduit par un aspect bleuté qui peut persister plusieurs jours mais qui est habituellement sans conséquence. Beaucoup plus rarement, une artère peut se boucher ou être blessée et nécessiter une réparation chirurgicale et (ou) une transfusion sanguine.
Complications cardiaques et vasculaires : Au cours de l’angioplastie, peuvent survenir des douleurs dans la poitrine, des palpitations liées à un trouble du rythme. La mobilisation d’un caillot, la blessure d’une artère ou une autre complication peuvent conduire à une nouvelle angioplastie, un pontage coronaire c’est-à-dire une chirurgie cardiaque en urgence, à un infarctus du myocarde ou à un décès. Ces complications graves sont heureusement très rares (moins de 1 cas pour 1000).
Après l’angioplastie
La majorité des gens sont admis à l’hôpital et leur état est surveillé durant la nuit qui suit l’angioplastie. En général, ils peuvent rentrer chez eux tôt le lendemain.
Si un stent (ou une endoprothèse) a été implanté, il faut prendre un traitement antiagrégant comprenant l’association d’aspirine et du clopidogrel au moins durant les premiers mois afin de prévenir la coagulation du sang sur l’endoprothèse métallique. Ensuite ce dispositif antiplaquettaire sera allégé et prescrit au long cours par le cardiologue traitant.
Les activités habituelles y compris sportives, peuvent être reprises après quelques jours. C’est le médecin qui décidera de la reprise du travail et des activités physiques. Il est important de contacter le médecin si apparaît :
- De la fièvre.
- Un gonflement / hématome ou douleurs au niveau du point de ponction,
- Un essoufflement ou des douleurs thoraciques.
Pour éviter l’aggravation de la maladie coronaire et l’apparition de nouveaux rétrécissements coronaires, les facteurs de risque cardio-vasculaires doivent être contrôlés le mieux possible. L’arrêt du tabac est nécessaire, il faut que le mauvais cholestérol soit très bas, que le diabète et l’hypertension artérielle soient équilibrés, éviter le surpoids et reprendre une activité physique. Un suivi cardiologique est indispensable.
Certaines lésions coronaires doivent être traitées par pontage coronaire. Par exemple, les rétrécissements intéressant le tronc coronaire gauche et/ou plusieurs artères importantes sont généralement justiciables de la chirurgie notamment chez les patients diabétiques, les récidives après angioplasties (stents).
En quoi consiste le pontage coronaire ?
Le pontage coronaire est une procédure chirurgicale qui consiste à améliorer la perfusion du myocarde avec de nouveaux greffons artériels (conduits). Implantés au-delà des zones de rétrécissement, ces greffons vont court-circuiter (bypass) l’obstacle au niveau des artères coronaires. En fonction du nombre d’artères coronaires atteintes, il peut être réalisé de 1 à 5 pontages.
Quels sont les conduits utilisés ?
Dans la plupart des cas le greffon de pontage utilisé peut être :
- l’artère mammaire interne : il en existe deux, l’artère mammaire interne gauche et l’artère mammaire interne droite ; elles sont prélevées au niveau de la paroi thoracique antérieure. Ce sont les greffons privilégiés de façon systématique en raison de leur longévité ;
- la veine saphène, qui est prélevée au niveau de la jambe ;
- l’artère gastro-épiploïque, prélevée autour de l’estomac.
- l’artère radiale, qui est prélevée au niveau de l’avant-bras ;
Comment se déroule l’opération ?
Elle se réalise sous anesthésie générale et nécessite une incision au milieu du sternum (sternotomie). D’autres incisions peuvent être nécessaires en fonction du greffon utilisé. Dans la majorité des cas, le cœur est arrêté pour permettre le travail de sutures fines (anastomoses), et une circulation extra corporelle est installée pour effectuer le travail du cœur et des poumons durant cette période.
Dans certains cas précis, cette procédure peut aussi être réalisée sans circulation extra corporelle, la procédure est alors dite « à cœur battant ». Ce mode d’intervention requiert toutefois une sternotomie.
La procédure chirurgicale dure de 3 à 6 heures en fonction de la complexité du cas.
Le séjour en réanimation
Après la chirurgie, les patients sont admis dans le service de réanimation pour environ 48 heures. Une ventilation assistée sous respirateur est poursuivie les premières heures et le sevrage se fera progressivement, par extraction du tube de la bouche.
Des médicaments sont prescrits pour calmer la douleur, de manière symptomatique et selon l’EVA (échelle d’évaluation de la douleur) et des liquides intraveineux sont administrés pour maintenir l’hydratation.
Des tubes de drainages (drains thoraciques) temporaires sont laissés en place quelques jours, pour évacuer les écoulements de sérosités et de sang émanant du champ opératoire après l’opération. Un faible pourcentage de patients peut nécessiter une transfusion sanguine. L’alimentation orale est reprise en général dès le lendemain de l’opération.
Le retour en chambre
Passées les 48 heures, la plupart des patients seront autorisés à se lever et à déambuler après accord médical.
Des séances régulières de kinésithérapie aideront à la reprise d’une autonomie fonctionnelle et à la récupération de la fonction respiratoire. Les patients restent toutefois gênés dans leur mobilité par la présence des électrodes de surveillance permanente de leur ECG (télémétrie) et les perfusions veineuses nécessaires à leur traitement. Il en est de même pour la douleur et l’insomnie qui s’amenuisent avec le temps.
Le pontage coronaire comporte-t-il des risques ?
La revascularisation coronaire chirurgicale par implantation des artères mammaires ou pontages veineux, est une procédure, qui comme toutes les procédures chirurgicales, est dotée d’un risque de morbidité ou de mortalité dont les possibilités de survenues sont évaluées par l’équipe médicale (chirurgien, anesthésiste et cardiologue) en fonction de l’état cardiaque et du statut général du patient.
Ces complications peuvent être per ou péri opératoires.
Certaines, comme les troubles du rythme cardiaque (arythmie, bradycardie) pouvant nécessiter la pose d’un pace-maker ; d’autres, plus rares, comme les infections post-opératoires ou les complications neurologiques.
Ces risques, dont le patient et son entourage sont avertis, sont très inférieurs au risque de l’évolution spontanée de la maladie amenant à la proposition d’un traitement chirurgical.
Que se passe-t-il à votre sortie du Centre ?
Le départ se fait soit vers le domicile, soit vers un centre de convalescence spécialisé, en fonction de l’état ou du souhait du patient.
En général, la récupération physique est rapide. La conduite automobile peut être entamée à partir de la 4e semaine, de même que l’activité sexuelle. La principale limitation à la reprise de l’activité normale est la cicatrisation du sternum.
Celle-ci, comme toute fracture osseuse, peut prendre entre 6 à 12 semaines pour se consolider définitivement. Pour cela, toute activité mettant en tension forte la cage thoracique sera proscrite durant cette période.
La reprise du travail
Elle dépend de la rapidité de récupération individuelle et du caractère physique et stressant de chaque profession. Une activité sédentaire pourrait être reprise au bout de 4 à 6 semaines. D’un autre côté, une occupation nécessitant une activité physique difficile nécessitera environ un repos de 12 semaines. Une consultation chez votre cardiologue traitant aidera à fixer la date du retour professionnel.
Doit-on suivre un programme de rééducation ?
Un programme de rééducation cardiaque peut aider à suivre les progrès et permettre le retour plus précoce à une vie active normale. De plus, des conseils et recommandations seront donnés concernant un nouveau mode de vie : le régime alimentaire, la perte de poids et le niveau d’exercice physique ou activité sportive à atteindre. Le cardiologue et le chirurgien vous aideront à adopter ce programme de rééducation en fonction de votre état cardiaque et général.
Le pontage coronaire guérit-il définitivement la maladie coronaire ?
Non. Le pontage coronaire améliore la perfusion sanguine du muscle cardiaque, soulage les symptômes et dans certains cas améliore l’espérance de vie. Presque tous les patients devront prendre quotidiennement et à vie de l’aspirine (75 à 100 mg). D’autres médications pourraient être prescrites (agents de contrôle du cholestérol, bétabloquant).
Le suivi à long terme
Chaque patient devra être suivi à intervalle régulier par son médecin traitant pour contrôler les facteurs de risques ainsi que par son cardiologue pour faire le point sur sa situation coronarienne.
Après un pontage coronaire, la plupart des patients mènent une vie normale, en excellente santé, sans symptôme et sont capables de retourner à une vie professionnelle complète.
Avec le temps, la maladie athéromateuse peut continuer à évoluer au niveau des artères coronaires et des greffons. Pour cette raison il est essentiel, après une angioplastie coronaire ou un pontage coronaire, de contrôler les facteurs de risques conduisant à la propagation de l’athérosclérose. Ces mesures concernent :
- la perte de poids (si surcharge pondérale),
- l’arrêt du tabac,
- la réduction du taux de cholestérol,
- le maintien d’une tension artérielle normale,
- le contrôle d’un éventuel diabète,
- la pratique d’une activité physique douce et régulière.
- alimentation équilibrée.